Aus dem Takt
Vorhofflimmern: Was nützen Medikamente und Katheter?
Bei Anstrengung oder Aufregung schlägt das gesunde Herz sehr schnell, aber rhythmisch. Manchmal stolpert es vorübergehend – ohne dass wir solche Extraschläge immer bemerken. Etwas Anderes ist das Vorhofflimmern. Es ist meist unangenehm und birgt auch Gefahren.
Diese im Alter häufige Herzrhythmusstörung versuchen Ärzte oft zunächst mit Medikamenten zu behandeln, vor allem wenn das Herz zu schnell schlägt. Immer häufiger probieren Herzspezialisten gezielt jene elektrischen Signale der Vorhöfe zu beseitigen, die den normalen Herzrhythmus stören. Bei diesem Eingriff wird mit speziellen Kathetern gezielt das Gewebe zerstört, von dem die krankhaften elektrischen Impulse ausgehen. Das Ziel ist, den normalen Rhythmus wiederherzustellen.
Ein gesundes Herz schlägt rhythmisch etwa 100.000 Mal am Tag und pumpt dabei bis zu 10.000 Liter Blut durch den Kreislauf. Normalerweise nehmen wir die Herzaktionen nicht wahr. Dass unser Herz so perfekt arbeitet, verdankt es dem so genannten Sinusknoten, einem elektrischen Impulsgeber im rechten Herzvorhof, und einem System hochspezialisierter Zellen. Hintereinander geschaltet durchziehen sie als Reizleitungssystem wie fadendünne Kabel die Herzmuskulatur und steuern mit elektrischen Impulsen das Zusammenspiel der Muskeln von Herzvorhöfen und Herzkammern. Ihre Aufgabe: Sie signalisieren den Vorhöfen und etwas verzögert auch den Kammern, wann sie sich zusammenziehen – also Blut pumpen sollen. Dieser zeitlich fein abgestimmte elektrische Vorgang wird Sinusrhythmus genannt und ist im EKG sichtbar (siehe Abbildung links unten).
Reines Chaos
Bei manchen Krankheiten, etwa bei Herzklappenfehlern, Funktionsstörungen der Schilddrüse, Arteriosklerose der Herzkranzgefäße, Bluthochdruck und im Alter häufig auch ohne erkennbare Ursache, kann der regelmäßige Sinusrhythmus umschlagen in eine Absolute Arrhythmie. Dabei senden Gewebsareale im linken Vorhof völlig ungeordnet schnelle elektrische Impulse aus, die den taktgebenden Sinusknoten überspielen. Statt wie normal beim Sinusrhythmus über das Reizleitungssystem, werden die Muskelfasern der Vorhöfe völlig ungeordnet und in sehr schneller Folge elektrisch aktiviert: die Vorhöfe „flimmern“ (siehe Abbildung unten rechts).
Beim Vorhofflimmern ziehen sich die Vorhöfe nicht mehr rhythmisch zusammen, sondern stehen praktisch still. Die chaotischen elektrischen Impulse der Vorhöfe erreichen auch die Herzkammern und führen dort ebenfalls zu arrhythmischen, meist zu schnellen, Kammerkontraktionen. Der fachliche Begriff dafür ist ein Zungenbrecher: absolute Tachyarrhythmie bei Vorhofflimmern.
Vorhofflimmern kann wie aus dem Nichts, also anfallartig, auftreten und dann wieder in den normalen Sinusrhythmus übergehen. Das nennen Fachleute paroxysmales Vorhofflimmern. Auch dauerhaftes Vorhofflimmern, bekannt als permanentes Vorhofflimmern, ist möglich.
Wann gefährlich?
Schlägt der Sinusrhythmus in die Tachyarrhythmie um, wird das häufig als sehr unangenehm und beängstigend erlebt. Es kommt zu Engegefühl im Brustraum, Schweißausbruch, Schwindel, der Blutdruck sinkt: ein medizinischer Notfall! Andererseits kann Vorhofflimmern – vor allem, wenn der Herzschlag dabei nicht zu schnell ist – ohne Symptome auftreten und daher lange unbemerkt bleiben, falls nicht der Puls gefühlt oder ein EKG geschrieben wird.
Bei allen Formen des Vorhofflimmerns besteht eine weitere und dauerhafte Gefahr: In den Ausbuchtungen der Vorhöfe – den „Herzohren“ – bilden sich durch den mechanischen Stillstand der Vorhöfe oft Blutgerinnsel (Thromben), von denen sich Teile lösen können und mit dem Blutstrom „wegschwimmen“. Verstopft ein solcher Thrombus Blutgefäße des Gehirns, entsteht ein Schlaganfall. Um das zu verhindern, verordnen Ärzte Patienten und Patientinnen mit Vorhofflimmern meist Blutgerinnungshemmer.
Welche Medikamente?
Die Behandlung von Vorhofflimmern ist in den letzten Jahren sehr komplex geworden, weil Ärzte Ergebnisse neuer Studien berücksichtigen müssen und die Entwicklung neuer Techniken rasch vorangeschritten ist. Das erfordert gute ärztliche Kenntnisse und eine besonders intensive Aufklärung des Patienten. Die Behandlung sollte daher in der Hand eines kardiologisch erfahrenen Arztes oder Ärztin liegen.
Generell gibt es zwei unterschiedliche Behandlungsziele:
1. Dauerhafte Wiederherstellung des Sinusrhythmus. Dies ist das anspruchsvollste Ziel. Wird es erreicht, entweder durch bestimmte Medikamente oder einen Stromstoß (Elektrokardioversion, siehe S. 6), ist die Thromboemboliegefahr geringer, und man braucht meist keinen Gerinnungshemmer mehr einzunehmen.
Leider bleibt der Sinusrhythmus anschließend nur selten über Jahre stabil, besonders wenn das Vorhofflimmern zuvor schon lange bestanden hat. Hinzukommt, dass die rhythmusstabilisierenden Medikamente oft schlecht vertragen werden. Alternativ kann der Arzt die Katheterablation (siehe S. 6) in Erwägung ziehen. Aber für alle Methoden gilt: Je länger das Vorhofflimmern besteht, desto schwieriger ist ein dauerhafter Sinusrhythmus zu erreichen.
2. Frequenzkontrolle. Falls es nicht gelingt, den Sinusrhythmus medikamentös, durch Kardioversion oder einen Kathetereingriff langfristig zu stabilisieren, bleibt die Möglichkeit, eine zu hohe Herzfrequenz medikamentös zu senken und damit zumindest die Symptome zu lindern. Betroffene müssen jedoch dauerhaft einen Gerinnungshemmer einnehmen, denn Vorhofflimmern und die Gefahr einer Thromboembolie bestehen ja weiterhin.
Elektrische Kardioversion
Vorhofflimmern kann auch durch elektrischen Strom beseitigt werden. Dabei wird im Krankenhaus unter Kurznarkose ein elektrischer Impuls durch die Brust geschickt. Die flimmernde Vorhofmuskulatur wird dabei elektrisch gleichgeschaltet, und der Sinusrhythmus stellt sich oft wieder ein.
Zuvor müssen Ärzte unter anderem durch eine Ultraschalluntersuchung, die Echokardiografie, sicherstellen, dass sich kein Blutgerinnsel in den Vorhöfen befindet. Leider kehrt auch nach erfolgreicher Kardioversion das Vorhofflimmern oft früher oder später wieder zurück.
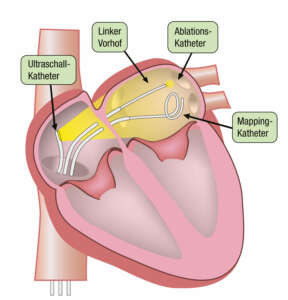
Per Herzkatheter Gewebe veröden
In den letzten Jahren wurde die Herzkatheter-Technologie weiterentwickelt. Eine Methode, die spezialisierten Kardiologen vorbehalten ist, ist die so genannte Katheterablation: In der Wand des linken Vorhofs werden die Bereiche zerstört, von denen die krankmachende elektrische Flimmeraktivität ausgeht (siehe Grafik).
Meist ist keine Vollnarkose erforderlich. Patienten werden vor dem Eingriff mit Medikamenten sediert. Nach Schätzungen unterziehen sich in Deutschland jährlich mehr als 35.000 Menschen einer Ablation.
Das oft mehrstündige Verfahren ist speziell bei Patienten erfolgreich, die jünger sind, die paroxysmales Vorhofflimmern haben (siehe Seite 5) und deren Herz ansonsten gesund ist. Deutlich geringer ist die Erfolgsrate jedoch bei älteren Menschen, Patienten mit schon länger als einem Jahr bestehendem Vorhofflimmern oder mit bedeutsamen Herz-Grunderkrankungen. Bei ihnen tritt das Vorhofflimmern häufig bald nach dem Eingriff wieder auf. Das heißt, sie haben ein Rezidiv.
Wie hoch ist der Erfolg?
Ein Jahr nach einer Ablation sind in randomisierten klinischen Studien etwa 75% der Patienten rezidivfrei. Die Daten aus Sammelstatistiken, die aus Registern gezogen werden, zeichnen ein anderes Bild: Ohne rhythmusstabilisierende Herzmedikamente liegt die Erfolgsrate nur bei etwa 40%.2,3
Per Ablation gelingt es häufiger, den Sinusrhythmus zu erhalten als mit einer rein medikamentösen Therapie.2 Jedoch ist der Erfolg beim einzelnen Patienten oft schwer vorauszusagen. Häufig muss sogar mehrfach abladiert werden.4 Ein beträchtlicher Teil der Patienten benötigt nach erfolgreicher Ablation weiterhin ein rhythmusstabilierendes Arzneimittel.5 Auch die Gerinnungshemmung muss zunächst weitergeführt werden, denn Vorhofthromben können sich auch während des Eingriffs bilden. Hieraus leitet sich ab, dass die Ablation vor allem die Lebensqualität bessern kann und in erster Linie für solche Patienten und Patientinnen in Frage kommt, die unter den Symptomen dieser Rhythmusstörung leiden.
Und die Risiken?
Dem Nutzen stehen bei etwa 7% der Patienten teilweise schwerwiegende unerwünschte Ereignisse gegenüber.5 Bei der Zerstörung des elektrisch aktiven Gewebes kann ein Loch in der Vorhofwand entstehen und es kann dadurch zur Einblutung in den Herzbeutel kommen. Auch Thromboembolien sind möglich. Wird das Reizleitungssystem ernsthaft verletzt, wird ein Herzschrittmacher erforderlich. Es können auch die großen Lungenvenen und die angrenzenden Organe verletzt werden.
Daher ist es wichtig, dass der Eingriff an kardiologischen Zentren durchgeführt wird, die damit viel Erfahrung haben. Dort bestehen höhere Erfolgsaussichten, und man kann auch mit möglichen Komplikationen professionell umgehen. Und: Eine gute Nachsorge muss garantiert sein.
Über Langzeitschäden, etwa durch die besondere Lagerung während des Eingriffs, die Strahlenbelastung beim Röntgen, Schäden am Herzgewebe durch den Strom oder die psychische Belastung der gesamten Prozedur ist noch wenig bekannt.
Unbefriedigend vor allem: Bisher fehlen Nachweise, dass nach einer Ablation Schlaganfälle oder eine Herzinsuffizienz seltener auftreten oder dass die Patienten von mehr gesundheitlichen Effekten als der Besserung der Symptome bei Vorhofflimmern profitieren. Außerdem gilt es zu klären, wer nach Abwägung von Nutzen und Risiken von diesem Verfahren am ehesten profitiert.
Fazit
Nach derzeitigem Kenntnisstand handelt es sich bei der Katheterablation um einen wirksamen Eingriff zur Linderung von Symptomen bei Vorhofflimmern. Patienten sollten aber den beschränkten Nutzen und die durchaus bedeutsamen Risiken kennen und von ihren Ärzten entsprechend aufgeklärt sein.
Stand: 30. Oktober 2017 – Gute Pillen – Schlechte Pillen 06/2017 / S.04
